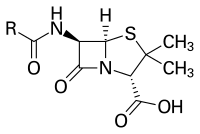
Penicilline

Natürliche Penicilline werden von Schimmelpilzen wie beispielsweise Penicillium chrysogenum gebildet
Die Penicilline oder Penizilline (Singular Penicillin, von lateinisch penicillium, ‚Pinselschimmel‘) sind eine Gruppe von antibiotisch wirksamen Substanzen, die sich strukturell von der 6-Aminopenicillansäure[1][2] ableiten. Neben natürlich vorkommenden Penicillinen, die als sekundäre Stoffwechselprodukte von verschiedenen Penicillium-, Aspergillus-, Trichophyton- und Streptomyces-Arten gebildet werden, zählt man dazu auch biosynthetisch und teilsynthetisch hergestellte Penicilline.
Penicillin G, ein heute noch therapeutisch verwendetes natürliches Penicillin, gehört zu den ältesten verwendeten Antibiotika, dem neben seinem großen medizinischen Nutzen auch die Vorreiter-Rolle für die wissenschaftliche Verwendung dieser Wirkstoffgruppe zugeschrieben wird. Nach der Entdeckung der antibiotischen Wirksamkeit von Penicillinen durch Alexander Fleming wurde die enorme Bedeutung der Antibiotika für die Medizin erkannt, was das moderne Verständnis der Bedeutung bakterieller Krankheitserreger maßgeblich beeinflusst und revolutioniert hat. In den Jahrzehnten nach seiner Entdeckung trug Penicillin G zur Rettung ungezählter Menschenleben bei. Obwohl es heute zahlreiche Bakterienstämme gibt, die gegen dieses Antibiotikum resistent sind, kann es noch immer weltweit erfolgreich eingesetzt werden.
Penicilline gehören zur Gruppe der β-Lactam-Antibiotika. Die Summenformel lautet R-C9H11N2O4S, wobei „R“ für eine variable Seitenkette steht.
Inhaltsverzeichnis
1 Einteilung
1.1 Natürlich vorkommende Penicilline
1.2 Bio- und partialsynthetische Penicilline
1.2.1 Säurestabile (oral wirksame) Penicilline ohne bzw. mit geringer Penicillinasestabilität
1.2.2 Penicillinasestabile Penicilline
1.2.3 Breitspektrumpenicilline
2 Pharmakologie
2.1 Wirkungsmechanismus
2.2 Resistenzen
2.3 Nebenwirkungen
3 Geschichte
3.1 Entdeckung
3.2 Frühere Arbeiten
3.3 Entwicklung bis zum Durchbruch in der medizinischen Praxis
3.4 Industrielle Produktion
3.5 Menschenversuche
4 Literatur
5 Weblinks
6 Quellen
Einteilung |
Natürlich vorkommende Penicilline |
Die Muttersubstanz der Penicilline, die 6-Aminopenicillansäure, entsteht biologisch aus L-α-Aminoadipinsäure und den Aminosäuren L-Cystein und L-Valin, wobei zunächst Isopenicillin N gebildet wird. Durch den durch die Acyltransferase katalysierten Austausch des L-α-Aminoadipylrestes durch andere organische Säurereste entstehen verschiedene Penicilline. Von den natürlichen Penicillinen ist nur Penicillin G (Benzylpenicillin) therapeutisch bedeutsam, das fermentativ aus Penicillium chrysogenum gewonnen wird. Es wird nicht so rasch abgebaut wie das stärker wirksame Penicillin K. Unter Verwendung eines entsprechenden Präkursors, der Phenylessigsäure, lässt es sich zudem gezielt fermentativ herstellen. Neben Penicillium-Arten als biologische Produzenten werden Penicilline auch von anderen Schimmelpilzen wie Acremonium chrysogenum (ehemals Cephalosporium acremonium) und Aspergillus nidulans gebildet,[3] sowie von bestimmten Bakterien, die der Ordnung Actinomycetales angehören, beispielsweise produziert Streptomyces clavuligerus Penicillin N.[4]
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Bio- und partialsynthetische Penicilline |
Das oral wirksame Penicillin V (Phenoxymethylpenicillin) entsteht ebenfalls fermentativ, aber nicht spontan, sondern durch Zusatz eines synthetischen Präkursors, der Phenoxyessigsäure („Biosynthese“).
Partialsynthetische Weiterentwicklungen der natürlichen Penicilline entstehen durch Umsetzung von 6-Aminopenicillinsäure mit Carbonsäurehalogeniden. Sie zeichnen sich gegenüber dem Penicillin G durch bestimmte Vorteile aus wie Säure- und Penicillinasestabilität oder ein erweitertes Wirkspektrum.
Säurestabile (oral wirksame) Penicilline ohne bzw. mit geringer Penicillinasestabilität |
Phenoxymethylpenicillin (Penicillin V), Propicillin, Pheneticillin
Durch eine verminderte Nucleophilie des Carbonylsauerstoffs ist der Angriff von Hydronium-Ionen erschwert, wodurch die Umwandlung zur unwirksamen Penillsäure gehemmt wird. Säurestabile Penicilline werden also durch Magensäure nicht zerstört und können daher oral verabreicht werden. Sie haben das gleiche Wirkspektrum wie Penicillin G.
Penicillinasestabile Penicilline |
Cloxacillin, Dicloxacillin, Flucloxacillin, Methicillin, Oxacillin
Durch Abschirmung des Betalactamringes mit Isoxazolylstrukturen gegenüber der von manchen Erregern gebildeten Penicillinase sind solche Penicilline auch wirksam gegen penicillinasebildende Staphylokokken („Staphylokokken-Penicillin“). Im Vergleich zu Penicillin G ist ihre Wirkstärke deutlich geringer und gegenüber gramnegativen Erregern sind Isoxazolylpenicilline gänzlich wirkungslos.
Breitspektrumpenicilline |
Aminopenicilline: Amoxicillin, Ampicillin, Bacampicillin, Pivampicillin, Sultamicillin
- Acylaminopenicilline: Azlocillin, Mezlocillin, Piperacillin
- Carboxypenicilline: Carbenicillin, Ticarcillin
Ureidopenicilline: Azlocillin, Piperacillin, Mezlocillin
Durch die Einführung polarer Substituenten vermögen solche hydrophilen Penicilline die Zellwände von gramnegativen Erregern zu passieren, wodurch ihr Wirkspektrum erweitert wird. Die Breitspektrumpenicilline sind teilweise säure- und penicillinaseempfindlich, teilweise ist auch die Wirksamkeit gegenüber einigen grampositiven Bakterien vermindert.
Kein Acylierungsprodukt der 6-Aminopenicillansäure ist das Pivmecillinam, es besitzt jedoch das bicyclische Lactam-Grundgerüst der Penicilline.
Pharmakologie |

Apothekenschaufenster 1954
Wirkungsmechanismus |
Penicilline wirken bei der Zellteilung der Bakterien bakterizid, und zwar beim Neuaufbau der Zellwand, indem sie in die Synthese der Zellwand eingreifen, dort die innere Vernetzung verhindern und damit die Zellwand so schwächen, dass diese bei Belastung platzt. Insbesondere grampositive Bakterien, die sich teilen, sterben unter Penicillineinfluss. Das Grundgerüst der Penicilline besteht aus 6-Aminopenicillansäure, einem bicyclischen Dipeptid aus L-Cystein und L-Valin. Dieser sogenannte Beta-Lactam-Ring wird (im dann geöffneten Zustand) von dem bakteriellen Enzym D-Alanin-Transpeptidase gebunden, das für die Quervernetzung der Peptidoglykane in den bakteriellen Zellwänden grampositiver Bakterien zuständig ist. Das Enzym wird vor allem bei sich teilenden Bakterien benötigt, da bei diesen die starre Zellwand geöffnet und zumindest teilweise neu synthetisiert werden muss. Da die Bindung an die D-Alanin-Transpeptidase irreversibel ist, kann keine Zellwand mehr synthetisiert werden, und das grampositive Bakterium verliert seine wichtigste Schutzhülle. Daneben kommt es durch den ständigen Auf- und Abbau der defekten Zellwand zu toxischen Abbauprodukten.[5]
Die Wirkung der Penicilline betrifft also nur sich vermehrende Bakterien, nicht aber sich nicht teilende: Diese beeinflusst das Antibiotikum nicht mehr, weil keine Zellwand-Neusynthese stattfinden muss – sie ist bereits vollständig abgeschlossen und bildet für Penicillin somit keinen Angriffspunkt mehr. Sich nicht vermehrende Bakterien stellen aber keine Gefahr für den Wirtsorganismus dar und werden relativ schnell durch die körpereigene Immunabwehr der Patienten unschädlich gemacht. Treten sie dagegen erneut in einen Vermehrungszyklus ein, wird wiederum die Zellwand teilweise abgebaut und muss neu synthetisiert werden; solche Bakterien sind daher durch Penicilline wieder angreifbar. Aus diesem Grund müssen Penicilline auch eine gewisse Folgezeit nach Abklingen der Symptome weiter verabreicht werden.
Penicilline sind also nur wirksam, wenn die Bakterien in ihrem Wachstum ansonsten unbehindert sind; so sollen Penicilline nicht zusammen mit Medikamenten verabreicht werden, die die Bakterien an der Vermehrung hindern, da man sonst therapeutisch selbst den Ansatzpunkt der Penicillin-Wirkungsweise versperrt.
Penicilline wirken nicht nur auf Bakterien, inklusive Cyanobakterien, sondern sie blockieren auch die Teilung der Cyanellen, der photosynthetisch aktiven Organellen der Glaucocystaceae (einer Algenfamilie) sowie der Chloroplasten von Blasenmützenmoosen.[6] Auf die Teilung der Plastiden der höher entwickelten Gefäßpflanzen wie beispielsweise bei Tomaten haben sie jedoch keinen Effekt. Dies ist ein Hinweis darauf, dass bei höheren Pflanzen durch erfolgte, evolutionäre Veränderungen der Plastidteilung β-Lactam-Antibiotika im Allgemeinen auf Chloroplasten keine Wirkung mehr zeigen.[6]
Penicillin G und V wirken nicht gegen gramnegative Bakterien (mit Ausnahme gramnegativer Kokken wie beispielsweise Neisserien), die über ihrer Zellmembran noch eine zusätzliche äußere Membran besitzen. Diese macht den Angriff des Penicillins unmöglich, da es in die Ausbildung der darunter liegenden Peptidoglycanschicht eingreifen muss. Daher ist der Einsatz von Penicillin G und V nur bei grampositiven Bakterien sinnvoll. Gegen gramnegative Bakterien werden strukturelle Varianten wie zum Beispiel Aminopenicilline eingesetzt.
Resistenzen |
Zahlreiche klinisch vorkommende Bakterien sind heute bereits gegen Penicillin G resistent, was zu einer Reihe von weiterentwickelten β-Lactam-Antibiotika geführt hat. Dabei bleibt das Problem der Kreuzresistenzen kritisch, was bedeutet, dass Keime, die einmal eine Resistenz gegen Penicilline entwickelt haben, auch gegen andere β-Lactam-Antibiotika (z. B. Cephalosporine) unempfindlich werden.
Resistente Mutanten würden eigentlich keinen Schaden anrichten, da sie nur in geringem Maße auftreten. Wirkt jedoch das Penicillin auf die anderen, nichtresistenten Bakterien und eliminiert diese, so kann sich ein resistentes Bakterium viel besser fortpflanzen und wird damit zur Gefahr, da es seine Resistenz an die Folgegenerationen weitervererbt. Durch den Austausch von Resistenzgenen zwischen verschiedenen Bakterienarten wird eine Antibiotikaresistenz auch auf andere Arten weitergetragen. Besonders gefürchtet ist die Multiresistenz bei Staphylococcus aureus.
Der Vorgang der Resistenzentwicklung ist ein sehr anschauliches Beispiel der darwinschen Evolutionstheorie (natürliche Selektion); aufgrund der raschen Teilung und Generationenfolge werden die an ihre Umwelt angepassten, resistenten Bakterien selektiert und bilden die Grundlage für spätere Generationen. Die Bildung von penicillinresistenten Stämmen gilt als einer der ersten experimentellen Beweise für beobachtete Mikroevolution. Biologische Grundlage der Wirkstoffgruppe ist die Konkurrenz zwischen den beiden Organismenstämmen Pilze und Bakterien, die auf dieselben Ressourcen angewiesen sind, wobei die Pilze sich mit antibakteriellen wachstumshemmenden Substanzen gegen die Bakterien schützen.
Nebenwirkungen |
Neben der Gefahr einer Resistenzbildung gegenüber Penicillinen liegt ein weiterer Nachteil in der relativ häufigen Allergie der Patienten gegen diese Arzneistoffe (etwa bei einem von 7000 Patienten). Allergische Reaktionen können dabei von leichter Hautrötung bis zum anaphylaktischen Schock reichen.
Durch Penicilline können nützliche Bakterien wie die der Darmflora abgetötet werden, insbesondere durch Breitbandpenicilline, die auch gegen gramnegative Bakterien wirken. Im ungünstigsten Fall können sich so schädliche Mikroorganismen im Darm ausbreiten und zu einer antibiotikaassoziierten Kolitis führen.
Eine weitere seltene (mit einer Wahrscheinlichkeit von etwa drei Promille[7]) unerwünschte Wirkung ist die Auslösung epileptischer Anfälle.
Geschichte |
Entdeckung |

Alexander Fleming, Entdecker des Penicillins.

Briefmarke der Färöer-Inseln zu Ehren von Alexander Fleming.

Nährboden mit Schimmelpilz von Alexander Fleming, 1935.
Bereits 1874 hatte der Chirurg Theodor Billroth in Wien zweifelsfrei den das Wachstum von Bakterien hemmenden Effekt des Pilzes Penicillium erkannt.[8]
Die (Wieder-)Entdeckung der Penicilline begann mit einer verschimmelten Bakterienkultur: Alexander Fleming, der sich am St. Mary’s Hospital in London mit Staphylokokken beschäftigte, hatte 1928 vor den Sommerferien eine Agarplatte mit Staphylokokken beimpft und dann beiseite gestellt. Bei seiner Rückkehr entdeckte er am 28. September 1928, dass auf dem Nährboden ein Schimmelpilz (Penicillium notatum) wuchs und sich in der Nachbarschaft des Pilzes die Bakterien nicht vermehrt hatten. Fleming nannte den bakterientötenden Stoff, der aus dem Nährmedium gewonnen werden konnte, Penicillin und beschrieb ihn für die Öffentlichkeit erstmals 1929 im British Journal of Experimental Pathology.[9] Er untersuchte die Wirkung des Penicillins auf unterschiedliche Bakterienarten und tierische Zellen; dabei stellte er fest, dass Penicillin nur grampositive Bakterien wie Staphylokokken, Streptokokken oder Pneumokokken abtötete, nicht aber gramnegative Bakterien wie beispielsweise Salmonellen. Auch gegenüber weißen Blutkörperchen und menschlichen Zellen oder für Kaninchen erwies es sich als ungiftig. Fleming kam trotz dieser Kenntnis offenbar nicht auf die Idee, Penicillin als Medikament einzusetzen.
Fast zehn Jahre später – 1938 – machten sich Howard W. Florey, Ernst B. Chain und Norman Heatley daran, systematisch alle von Mikroorganismen gebildeten Stoffe zu untersuchen, von denen bekannt war, dass sie Bakterien schädigten. So stießen sie auch auf Flemings Penicillin. Sie reinigten es und untersuchten seine therapeutische Wirkung zunächst an Mäusen und dann auch an Menschen. Im Jahre 1939 isolierte René Dubos vom Rockefeller Institute for Medical Research aus menschlichen Tränen das Tyrothricin und zeigte, dass es die Fähigkeit besaß, bestimmte bakterielle Infektionen zu heilen. 1941 unternahmen Florey und Chain den ersten klinischen Test, der allerdings nur auf wenige Personen beschränkt war. Da die Herstellung von Penicillin noch sehr mühsam war, gewannen sie es sogar aus dem Urin der behandelten Personen zurück.
[10]
Mit dem Ausbruch des Zweiten Weltkriegs war den Alliierten daran gelegen, für ihre verwundeten Soldaten ein wirksames Medikament zu entwickeln. Die Antibiotika-Forschung verlagerte sich in die USA und nahm dort einen rasanten Verlauf. Man fand heraus, dass es günstiger ist, den Pilz in geeigneten flüssigen Nährmedien zu kultivieren. In den USA, wo bereits 1940 in geringem Umfang Penicillin zur Syphilis-Behandlung von Wehrpflichtigen produziert worden war,[11] züchtete man neue Stämme von Penicillium chrysogenum, die mehr Penicillin produzierten. Damit stand der Stoff als Medikament in der notwendigen Menge zur Verfügung. 1943 stellte sich heraus, dass Penicillin keine chemisch einheitliche Substanz ist: so bestand das von den britischen Forschern mittels der oberflächlichen Fermentation (emerse Fermentation) gewonnene Rohpenicillin vor allem aus Penicillin F, das in den USA durch submerse Fermentation erzeugte Rohpenicillin im Wesentlichen aus Penicillin G. Früh erkannte man insgesamt vier Varianten,[12] die mit römischen Zahlen als Penicillin I, II, III und IV bzw. mit den Buchstaben F, G, X und K bezeichnet wurden.
1945 erhielten Fleming, Chain und Florey für ihre Entdeckung, die einen Wendepunkt in der Geschichte der Medizin markiert, gemeinsam den Nobelpreis.[13] Der Wirkstoff beendete das seit der Antike bestehende medizinische Problem, dass chirurgische Verletzungen aufgrund einfacher Wundinfektionen auch lange nach den Kriegshandlungen zum Tod der Betroffenen führen können, und wurde deshalb auch nach dem Krieg noch in der Bevölkerung als Wundermedizin angesehen. In Deutschland konzentrierte man sich auf die Weiterentwicklung der auch heute noch eingeschränkt gebräuchlichen Sulfonamide, da der Alliierte Kontrollrat die Nutzung von Penicillin weder in der Forschung noch in der medizinischen Anwendung erlaubt hatte. Erst 1946 gelangte ein Penicillinstamm unter letztlich ungeklärten Umständen zur Stolberger Firma Chemie Grünenthal, wo eine Produktion begonnen wurde.
Frühere Arbeiten |
Schon die Nubier verwendeten ein Bier mit antibakteriellen Wirkstoffen. Die Alten Ägypter versorgten Entzündungen mit aus Getreide gebrauten Heiltränken. In der Antike und im Mittelalter legten Chirurgen schimmelige Lappen auf Wunden, um Infektionen vorzubeugen. Die Wirkstoffe wurden jedoch nicht als solche erkannt, der Begriff des Antibiotikums wurde erst mit dem Penicillin eingeführt.
Fleming war jedoch nicht der erste neuzeitliche Wissenschaftler, der entdeckte, dass Schimmelpilze Bakterienwachstum hemmen können: Schon 1870 hatte John Scott Burdon-Sanderson einen Zusammenhang zwischen Schimmelpilzen und Bakterienwachstum erkannt. 1884 behandelte Joseph Lister den Abszess einer Krankenschwester mit einem Penicillium-Schimmelpilz (genauer: Penicillium glaucum), veröffentlichte die Ergebnisse jedoch nicht.[14] 1896 führte Ernest Duchesne einen erfolgreichen Tierversuch mit Meerschweinchen durch. Alle diese Erkenntnisse blieben jedoch ohne Resonanz in der wissenschaftlichen Welt und wurden völlig verkannt. Erst Sir Fleming verwendete sicher das Penicillium notatum (welches Penicillin Burdon-Sanderson und Duchesne verwendeten, ist leider unbekannt).[15]
Entwicklung bis zum Durchbruch in der medizinischen Praxis |
Flemings Veröffentlichungen fanden zunächst bei Kollegen kaum Beachtung. Erst im Zweiten Weltkrieg erzielte das Penicillin den Durchbruch. Dabei spielte eine Rolle, dass die Sulfonamide, von denen ein Wirkstoff unter dem Handelsnamen Prontosil das erste praktisch eingesetzte Antibiotikum war, in Deutschland hergestellt und von deutschen Firmen patentiert waren, so dass sie für die Kriegsgegner nach Kriegsausbruch nicht mehr in der gleichen Weise verfügbar waren. Erst in der weiteren Forschung stellten sich die Vorzüge des Penicillin G gegenüber dieser Wirkstoffklasse heraus. Die Deutschen setzten jedoch bis Kriegsende weiterhin auf Sulfonamide.
Im Jahre 1939 interessierten sich Howard Walter Florey und Ernst Boris Chain für das Penicillin. Norman Heatley gelang es, Penicillin aus der Kulturflüssigkeit, in der man die Schimmelpilze züchtete, zu extrahieren und zu reinigen. Am 24. August 1940 fand ein Tierversuch an 50 Ratten statt, die mit einer tödlichen Dosis Streptokokken infiziert wurden. Die Hälfte von ihnen erhielt Penicillin, und nur eine aus dieser Gruppe starb. Die Ratten, die kein Penicillin erhielten, starben alle innerhalb weniger Stunden. Dieses Tierexperiment stellte überraschend die kraftvolle Wirkung des Penicillins heraus, die bei diesem aggressiven Bakterienstamm nicht erwartet wurde.
Am 12. Februar 1941 wurde der erste Patient mit dem gewonnenen Penicillin behandelt. Es handelte sich um einen 43-jährigen Londoner Polizisten, der sich beim Rosenschneiden verletzt und durch Infektion der Wunde eine Blutvergiftung erlitten hatte. Nach fünf Tagen Behandlung war das Fieber verschwunden. Die Penicillinvorräte waren jedoch aufgebraucht und die Behandlung musste abgebrochen werden. Der Mann verstarb einen Monat später. Dies stellte retrospektiv die Notwendigkeit heraus, dass Antibiotika grundsätzlich länger eingenommen werden müssen, als die sichtbaren Beschwerden andauern. Ein vorzeitiger Abbruch birgt immer das Risiko eines Krankheitsrückfalls, auch heute oftmals nur behandelbar durch Einsatz alternativer Antibiotika.
Erst als Florey und Heatley in die USA flogen, um dort für Penicillin zu werben, wurde das allgemeine Interesse an Penicillin geweckt, besonders beim amerikanischen Militär. Zunächst suchte man nach einem Pilzstamm, der mehr Penicillin produziert. Dazu sammelte die amerikanische Luftwaffe Bodenproben von möglichst vielen Flugplätzen weltweit. Der ergiebigste Stamm, Penicillium chrysogenum, wurde jedoch auf einer verschimmelten Melone vor dem Forschungsinstitut entdeckt.
Industrielle Produktion |

Historische Werbung für Penicillin als Therapie der Geschlechtskrankheit Gonorrhoe
Nachdem 1940 und 1941 der „Oxforder Kreis“ um E. B. Chain und H. W. Florey ein Verfahren zur Produktion und Isolierung von Penicillin in „Lancet“ veröffentlichte, wurden ab 1942 die ersten industriellen Penicillinproduktionen gestartet, allen voran Glaxo und ICI in England, Merck & Co., Pfizer & Co. und Squibb & Sons in den USA sowie Schott Jena (vorangetrieben durch Hans Knöll) in Deutschland. Ab 1942 wurde auch bei den Farbwerken Hoechst an Penicillin geforscht (Die Produktion von Penicillin in kleinerem Maßstab begann dort im Frühjahr 1945[16]). Die Forscher mussten sich dabei auf die knappen Veröffentlichungen Flemings stützen. Hoechst hatte auch nicht den ergiebigen Chrysogenum-Stamm zur Verfügung. Eine Probe dieses Stamms schickte erst 1950 im Rahmen einer Zusammenarbeit der US-Konzern Merck & Co. nach Deutschland.
Im Jahre 1945 war die in den USA produzierte Penicillinmenge 20-mal größer als die in Europa produzierte Menge.[17]
Gewöhnlicher Mais, in Wasser eingeweicht, von den Amerikanern corn steep liquor genannt (Maisquellwasser), erwies sich als ideales Nährmedium für den Pilz. Dabei wurde (1944 bei Pfizer) das zunächst angewandte Oberflächenverfahren (Emerskultur) durch das Submersverfahren (Flüssigkultur im Rührkesselreaktor) abgelöst, mit dem höhere Produktivitäten erreicht wurden.
Im Oktober 1944 wurden die ersten Injektionspräparate hergestellt.
1943 boten 22 Firmen Penicillin an.[18] Es blieb zunächst hauptsächlich verwundeten Soldaten vorbehalten, denn die Produktionsmenge reichte noch nicht aus, um auch alle zivilen Patienten damit zu behandeln. Seit 1944 waren die USA jedoch in der Lage, ihren gesamten zivilen und militärischen Bedarf an Penicillin zu decken. Hingegen war in Europa nach dem Zweiten Weltkrieg die Nachfrage groß und die Penicillinproduktion reichte hier nicht für alle Patienten. Es entwickelten sich Schmuggel und Schwarzhandel mit Penicillin, was auch Thema des Films Der dritte Mann ist.
In den Jahrzehnten nach dem Zweiten Weltkrieg entwickelte sich die Nederlandsche Gist-en Spiritusfabrik (NG & SF), später Gist Brocades, heute DSM, zum weltgrößten Penicillinhersteller. Heute produziert die DSM Penicilline im Rahmen von Joint Ventures in China, während die Sandoz GmbH in Kundl (Österreich) heute den größten Produktionsstandort für Penicilline in der westlichen Welt betreibt.
Menschenversuche |
Literatur |
- Charles R. Cramer: Über Reinigung und Chemie der Penicilline, Zürich 1949, DNB 570057728 (Dissertation ETH-Zürich 1949, 106 Seiten).
- Christof Goddemeier: Alexander Fleming (1881–1955): Penicillin. In: Deutsches Ärzteblatt, Jahrgang 103, Nr. 36, 2006, S. A2286.
- Peter Imming: Wie macht der Pilz das Penicillin? Aktuelle Forschung, Trends bei β-Lactam-Antibiotika. Biosynthese der Penicilline und Cephalosporine. In: Pharmazie in unserer Zeit, Band 18, Nr. 1, 1989, S. 20–24, doi:10.1002/pauz.19890180104.
Christian Mähr: Von Alkohol bis Zucker – Zwölf Substanzen, die die Welt veränderten. DuMont, Köln 2015, ISBN 978-3-8321-9549-6.- Ingrid Pieroth: Penicillinherstellung: von den Anfängen bis zur Grossproduktion (= Heidelberger Schriften zur Pharmazie- und Naturwissenschaftsgeschichte, Band 9), Wissenschaftliche Verlagsgesellschaft, Stuttgart 1992, ISBN 3-8047-1248-7 (Dissertation Universität Regensburg 1991, 168 Seiten, unter dem Titel: Zur Geschichte der industriellen Penicillinherstellung von den Anfängen bis zum Aufbau der Grossproduktion).
- Vladimir Pliška: Penicillin und Suilfonamide im Kampf gegen Infektionen: zwischen Begeisterung und Skepsis = La penicilline et les sulfonamides dans la lutte contre les infections: benediction ou malédiction (= BioFokus, Jahrgang 24, Nr. 87), Verein Forschung für Leben, Zürich 2014, DNB 1049772873 (deutsch und französisch, Volltext PDF, kostenfrei, 9 Seiten, 1,6 MB).
- Barbara I. Tshisuaka: Penizillin. In: Werner E. Gerabek, Bernhard D. Haage, Gundolf Keil, Wolfgang Wegner (Hrsg.): Enzyklopädie Medizingeschichte. De Gruyter, Berlin/ New York 2005, ISBN 3-11-015714-4, S. 1120.
Weblinks |
Biographie von Fleming (englisch)
Nobelpreisrede von Fleming (PDF-Datei; 336 kB)
Quellen |
↑ 6-Aminopenicillansäure; Universität Hamburg, Department Chemie.
↑ Penicilline: Bausteine u. Stoffwechselprodukte, Urban & Fischer 2003 – Roche Lexikon Medizin, 5. Aufl.
↑ Michael T. Madigan, John M. Martinko, Jack Parker: Brock Mikrobiologie. Deutsche Übersetzung herausgegeben von Werner Goebel, 1. Auflage. Spektrum Akademischer Verlag GmbH, Heidelberg/Berlin 2000, ISBN 3-8274-0566-1, S. 440–441.
↑ C. E. Higgens, R. E. Kastner: Streptomyces clavuligerus sp. nov., a β-Lactam Antibiotic Producer. In: International Journal of Systematic and Evolutionary Bacteriology. Band 21, Nummer 4, Oktober 1971, S. 326-331, doi:10.1099/00207713-21-4-326.
↑ H. Cho, T. Uehara, T. G. Bernhardt: Beta-lactam antibiotics induce a lethal malfunctioning of the bacterial cell wall synthesis machinery. In: Cell. Band 159, Nummer 6, Dezember 2014, S. 1300–1311, doi:10.1016/j.cell.2014.11.017. PMID 25480295.
↑ ab Britta Kasten, Ralf Reski (1997): β-Lactam Antibiotics Inhibit Chloroplast Division in a Moss (Physcomitrella patens) but not in Tomato (Lycopersicon esculentum). In: J. Plant Physiol. 150, S. 137–140; PDF (freier Volltextzugriff, engl.).
↑ [1].
↑ Ernst Kern: Echter und vermeintlicher Fortschritt in der Chirurgie. In: Würzburger medizinhistorische Mitteilungen. Band 9, 1991, S. 417–429; hier: S. 418.
↑ A. Fleming: On the antibacterial action of cultures of a penicillium, with special reference to their use in the isolation of B. influenzæ. Br J Exp Pathol 10 (3): S. 226–236. (1929). PMC 2048009 (freier Volltext)
↑ Alfred Marchionini, Hans Götz, Penicillinbehandlung der Hautkrankheiten, Springer-Verlag, Heidelberg 1950, Seite 11, 131,
↑ Florian G. Mildenberger: Kein Heil durch Arsen? Die Salvarsandebatte und ihre Konsequenzen. In: Fachprosaforschung - Grenzüberschreitungen 8/9, 2012/2013, S. 327–390, hier: S. 365.
↑ Robert Bud: Penicillin – Triumph and Tragedy., Oxford University Press, 2007, S. 51 hier online einsehbar bei books.google.de.
↑ nobelprize.org: Nobelpreis für Medizin 1945.
↑ Ärzte Zeitung: Wer hat das Penicillin entdeckt - Fleming oder Lister?, 09. November 2004
↑ David Wootton: Bad Medicine. Doctors doing harm since Hippocrates. Oxford, S. 248.
↑ Florian G. Mildenberger (2012/13), S. 365.
↑ I. Pieroth: Penicillinherstellung. Von den Anfängen bis zur Großproduktion. Heidelberger Schriften zur Pharmazie- und Naturwissenschaftsgeschichte, Bd. 9, Wissenschaftliche Verlagsgesellschaft, Stuttgart 1992, ISBN 978-3-8047-1248-5.
↑ L. Marshall: Im Schatten der chemischen Synthese. Industrielle Biotechnologie in Deutschland (1900–1970). Campus Verlag, Frankfurt 2000, ISBN 3-593-36585-5.
| Dieser Artikel behandelt ein Gesundheitsthema. Er dient nicht der Selbstdiagnose und ersetzt keine Arztdiagnose. Bitte hierzu den Hinweis zu Gesundheitsthemen beachten! |